Réformer la santé : trois propositions
Introduction
Pourquoi les dépenses de santé augmentent et vont continuer d’augmenter ?
Les ménages « consomment» de la santé
Efficience versus rationnement
L’exemple de la dépense hospitalière
Déficit de l’assurance maladie : dépenses ou recettes ?
Trois propositions pour réduire le déficit de l’assurance maladie
Sanctuariser les affections de longue durée (ALD), assurer les « petits maux »
Renforcer la prévention et instaurer une taxe nutritionnelle
Approfondir le débat sur la rémunération des médecins généralistes
Conclusion
Résumé
La réduction des déficits publics passe en grande partie par la consolidation des finances sociales. Mais alors que la question des retraites a déjà fait l’objet d’un large débat et de plusieurs réformes, tout quasiment reste à inventer en matière de couverture maladie. En l’absence d’une grande réflexion sur le sujet et d’une réforme rapide, grand est le risque que l’assurance-maladie se retrouve en situation de rupture de trésorerie ces prochaines années, et donc dans l’incapacité de faire face à ses engagements vis-à-vis des malades.
Confronté à ce défi, la tentation est grande d’agir de deux façons. Premièrement, en cherchant à augmenter sans cesse les recettes via des alourdissements d’impôts ou de charges. Cette stratégie se heurte à deux difficultés : d’une part, le taux de prélèvements obligatoires est déjà très élevé en France, et sa marge d’augmentation réduite. D’autre part, l’analyse des comptes de la Sécurité Sociale montre que la dépense est mal régulée. Agir sur les recettes reviendrait à se résigner à augmenter sans cesse les prélèvements obligatoires.
Deuxièmement, en pratiquant une logique de rationnement, c’est-à-dire limiter les dépenses à l’aveugle, dans une logique de court terme, quitte à déboucher sur une baisse du bien-être de la population.
À ces deux solutions de facilité Nicolas Bouzou oppose, dans cette note, la logique de l’efficience qui repose sur le recentrage des financements publics vers les dépenses qui présentent les meilleurs résultats en matière de santé publique, et donc qui sont susceptibles de déboucher sur une réduction des coûts à moyen terme.
Pour cela, trois réformes sont proposées : sortir de la logique pseudo-assurantielle d’après-guerre, mettre en place une taxe nutritionnelle portant sur la composition des aliments en ingrédients nocifs et approfondir le débat sur la rémunération des généralistes. Ces trois réformes permettent de conserver un système de protection sociale « à l’européenne » tout en optimisant ses coûts et en le solvabilisant à moyen et long terme.
Nicolas Bouzou,
Directeur d’Asterès, membre du Conseil d’analyse de la société auprès du Premier Ministre, directeur d’études à l’école de droit et de management de Paris-II-Assas
Introduction
Sur la nécessité et la façon de réduire l’endettement public, Nicolas Bouzou, Stratégie pour une réduction de la dette publique française, Paris, Fondation pour l’innovation politique, 2010. Voir aussi le Cercle Turgot et Nicolas Bouzou (dir.), Rigueur ou relance? Le dilemme de Buridan, ou la politique face à la dette, Paris, Eyrolles, 2011.
La consolidation des finances publiques constitue, à juste titre, l’un des objectifs principaux de la politique économique. Elle pourrait même devenir l’objectif principal, pour peu qu’on la rende compatible avec le soutien à la croissance et la dynamisation du marché du travail. En effet, les finances publiques des pays occidentaux sont sous tension, et la France, déjà tancée par les agences de notation Moody’s et Standard & Poor’s, n’échappe évidemment pas à cette règle. Les pays qui ne consolident pas leurs finances publiques risquent de voir leurs créanciers durcir leurs conditions de financement, en exigeant des taux d’intérêt de plus en plus élevés. Ces taux d’intérêt plus élevés viendraient alourdir la charge de la dette, risquant d’entraîner les finances publiques dans un véritable effet boule de neige. La France ne peut pas courir le risque de se retrouver dans une telle situation. C’est la raison pour laquelle la consolidation des finances publiques n’est pas un choix, mais une obligation. La question n’est pas de savoir où l’on place le curseur de la politique économique entre rigueur et croissance, mais comment on concilie rigueur et croissance1.
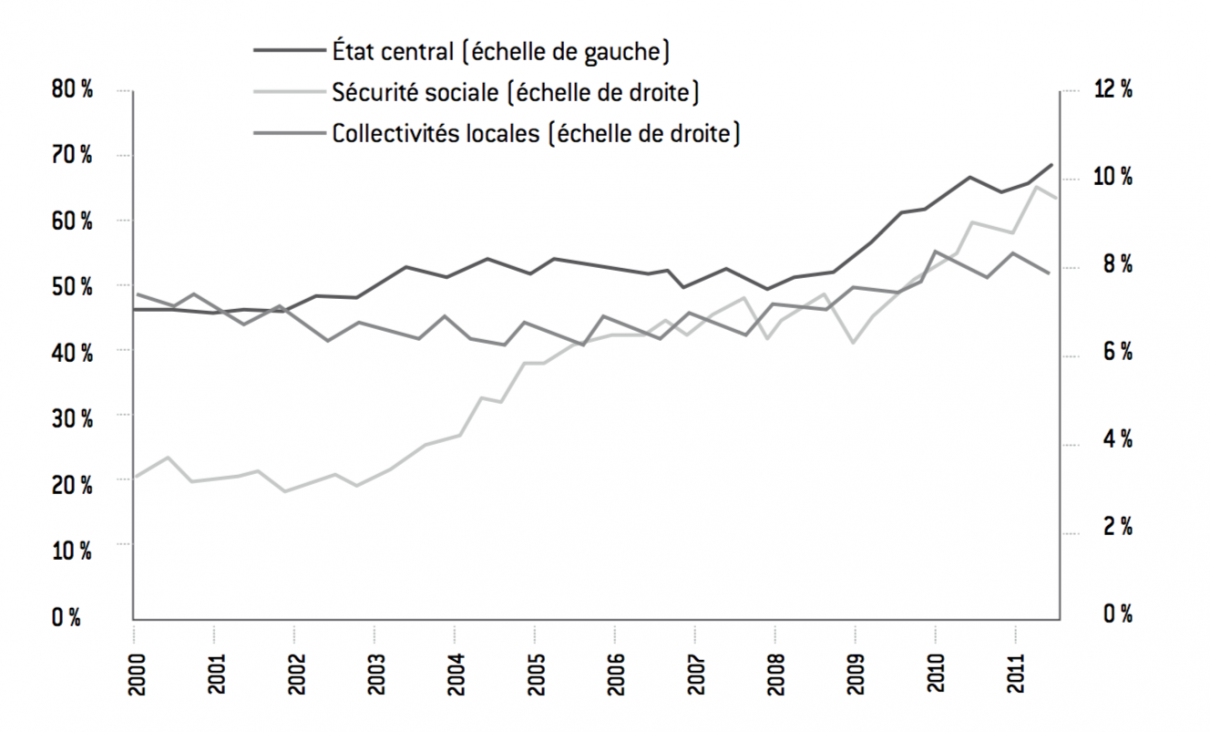
L’endettement public comporte trois composantes : l’endettement de l’État central et déconcentré, celui des collectivités locales et celui des organismes de sécurité sociale.
Figure 1 : Endettement des administrations publiques françaises (en % du PIB)
Source :
Insee
À la limite, l’endettement public peut même être considéré comme une redistribution à l’envers, dans la mesure où ceux qui ont la capacité de prêter à l’État pour financer les déficits, et qui sont les ménages les plus aisés, perçoivent un taux d’intérêt qui sera tôt ou tard financé par l’impôt de tout le monde, y compris des plus pauvres.
Brigitte Dormont, Joaquim Oliveira Martins, Florian Pelgrin et Mark Surcke, Health Expenditures, Longevity and Growth, IX European Conference of the Fondazione Rodolfo De Benedetti « Health, Ageing and Productivity », Limone sul Garda, 26 mai 2003.
L’endettement global des administrations de sécurité sociale est peut-être contenu (un peu plus de 10% de l’endettement public total), mais la trajectoire de cet endettement est plus que préoccupante dans la mesure où les déficits annuels ne se résorbent pas, loin de là. Ainsi le déficit du régime général de la Sécurité sociale est supérieur à 20 milliards d’euros depuis 2009. Celui de l’assurance maladie est supérieur à 10 milliards d’euros depuis cette même date. Le problème, c’est qu’il n’y a aucune justification intellectuelle pour que, en dehors d’accidents conjoncturels (une récession, par exemple), ces régimes présentent un déficit aussi important, ou même un déficit plus contenu mais néanmoins chronique. En effet, si l’on comprend que l’investissement puisse être financé à crédit (comme le font les collectivités locales), on voit mal pourquoi ce serait le cas des dépenses liées à la maladie ou aux retraites. La solidarité nationale redistributive, dans ces domaines, peut jouer, mais sans peser sur l’endettement public global2. On voit bien en particulier que la dépense sociale progresse fortement, sans donner le sentiment d’être régulée (elle représente plus de 46% de la dépense publique consolidée).
Certes, la récession de 2009 et la mince croissance économique en 2010 ont pesé sur les recettes de la Sécurité sociale, mais les déficits en question ont été creusés avec les difficultés économiques, ils ne sont pas nés avec. C’est pour ces raisons que la réduction des déficits sociaux doit désormais faire partie des quelques priorités de la politique économique pour les cinq années à venir, un temps suffisamment long pour mettre en place une politique structurelle et juger de ses effets.
La question d’une réforme des retraites a suscité, en 2003 et plus encore en 2010, d’intenses débats. La réforme a peut-être été réalisée a minima, mais elle aura au moins eu la vertu de la pédagogie. Une grande partie de l’opinion publique a sans doute compris qu’avec une espérance de vie en constante progression, à pensions individuelles constantes et sans alourdir les charges pesant sur les salaires, l’allongement de la durée de cotisation, quelles que soient ses modalités précises, constitue la seule solution. En revanche, sur la question de la santé, nul débat, alors même que cette problématique touche aussi bien aux grands équilibres macroéconomiques du pays qu’à la vie quotidienne des Français. En effet, au vu des évolutions démographiques et de l’augmentation du coût des technologies médicales, les dépenses de santé en Europe pourraient représenter jusqu’à 20% du PIB en 20503 ! Un chiffre astronomique, largement supérieur aux poids des retraites. Voilà pourquoi ce débat sur la santé, qui doit porter sur des mesures fortes et innovantes, quitte à déranger, mérite d’être lancé dès à présent. L’ambition de cette note est donc d’ouvrir ce débat, dont l’enjeu n’est rien d’autre que la sauvegarde à moyen terme d’un système de santé capable de permettre à tous d’accéder aux meilleurs soins possibles.
Pourquoi les dépenses de santé augmentent et vont continuer d’augmenter ?
Les ménages « consomment» de la santé
Voir, par exemple, Gary Becker, Human Capital. A Theoretical and Empirical Analysis, With Special Reference to Education, New York, Columbia University Press, 1964.
Chacun sait que la consommation des ménages en soins et en médicaments augmente rapidement dans tous les pays développés. En effet, fondamentalement, la demande de soins à un moment donné est fonction du revenu. Plus le revenu (approximé par le PIB, par exemple) augmente dans un pays, plus la demande de soins (y compris en proportion du PIB) est forte. Dans ce cadre, le choix du patient (qui, du point de vue de l’analyse économique, est un « consommateur » de soins) est central. Le prix Nobel d’économie Gary Becker a développé ce point dès les années 19604. Dans la foulée de Gary Becker, on peut considérer que le « capital santé » à une date donnée (c’est-à-dire la capacité du corps à rester en bonne santé, dont dépend l’espérance de vie) est lié à deux éléments : d’une part, le « capital santé » à la naissance – que nous ne contrôlons évidemment pas et qui relève de causes génétiques ou bien est lié aux comportements des parents : le fait qu’ils aient fumé, l’hygiène de la mère… – et, d’autre part, nos comportements individuels en matière de préservation de notre santé – le fait de faire du sport, de ne pas fumer, de ne pas s’exposer à des substances nocives, etc. Ce modèle peut sembler simpliste, mais nous verrons qu’il est doté d’un grand pouvoir explicatif dans les pays développés.
Autrement dit : capital santé = capital santé à la naissance + investissements santé – taux de dépréciation de la santé.
Ce dernier taux peut être lié à la vitesse de notre vieillissement naturel – ce taux augmente avec l’âge – ou à notre environnement – on ne vieillit certainement pas à la même vitesse selon qu’on habite au bord du périphérique parisien ou au bord de l’océan. Globalement, on peut dire que le « capital santé » diminue avec l’âge, mais pas à la même vitesse pour tout le monde. Le moment du décès est celui où le « capital santé » tombe en deçà d’un certain seuil physiologique.
Ainsi l’espérance de vie n’est pas intégralement distribuée au hasard, mais dépend, non seulement du « capital santé à la naissance » (qui, lui, est distribué de façon aléatoire), mais également des « investissements santé » et du « taux de dépréciation » de la santé, lesquels dépendent eux-mêmes en partie des arbitrages de consommation et de la préférence pour le présent de chacun d’entre nous. Une personne qui fume a certainement une préférence pour le présent supérieure à quelqu’un qui ne fume pas : elle accepte de voir son capital santé se dégrader afin d’obtenir une utilité plus forte de l’instant présent.
Ce que montre ce modèle, et ce qui a été révolutionnaire au moment de la publication de Becker, c’est que les consommateurs peuvent faire un « choix» de santé et agir ainsi sur leur « capital santé ». Consacrer une part de son revenu à des compléments alimentaires, à des fruits et des légumes bio, à des activités sportives modérées, à des séjours à la montagne ou au bord de la mer…, tout ceci entre dans le cadre des « investissements santé ». Les « investissements santé » vont donc dépendre, toutes choses égales par ailleurs, des préférences des consommateurs, de leurs revenus et des prix de la santé. Passons rapidement en revue ces trois facteurs.
Luc Ferry, La Révolution de l’amour. Pour une spiritualité laïque, Paris, Plon, 2010.
Les préférences
Traditionnellement, les économistes aiment travailler en faisant l’hypothèse d’une stabilité des préférences. Ce type d’hypothèse présente l’avantage d’éviter des quasi-tautologies du type « les Français dépensent davantage pour la santé car ils prennent de plus en plus soin de leur santé ». Néanmoins, on peut supposer, sans pouvoir réellement le mesurer, que les Français sont de plus en plus soucieux de leur état de santé et de celui de leurs proches (conjoints et enfants, surtout5). En témoigne le succès des émissions de télévision ou de radio sur la santé, la fréquentation élevée d’un site comme Doctissimo, ou encore le succès de livres sur l’alimentation anti-cancer.
Brigitte Dormont, Joaquim Oliveira Martins, Florian Pelgrin et Mark Surcke, op. cit.
Le revenu
Indubitablement, la hausse du revenu génère une hausse de la consommation de soins. Cela est autant vrai au niveau macroéconomique (la consommation de soins en proportion du PIB est fonction du revenu disponible pour du PIB) qu’au niveau individuel, où l’on observe une corrélation entre revenus et espérance de vie. Globalement, le niveau de santé s’élève avec le revenu, ce qui ne va pas sans poser de sérieuses questions éthiques :
- au niveau macroéconomique, on constate une augmentation de la part des dépenses de santé dans le PIB, ce qui pourrait laisser penser que le rapport élasticité/revenus de la santé est supérieur à 1 ;
- les études économétriques fines montrent que, si l’on neutralise des variables comme l’âge ou le coût des technologies, on voit, toutes choses égales par ailleurs, que l’élasticité de la demande de santé au revenu des individus est proche de 16.
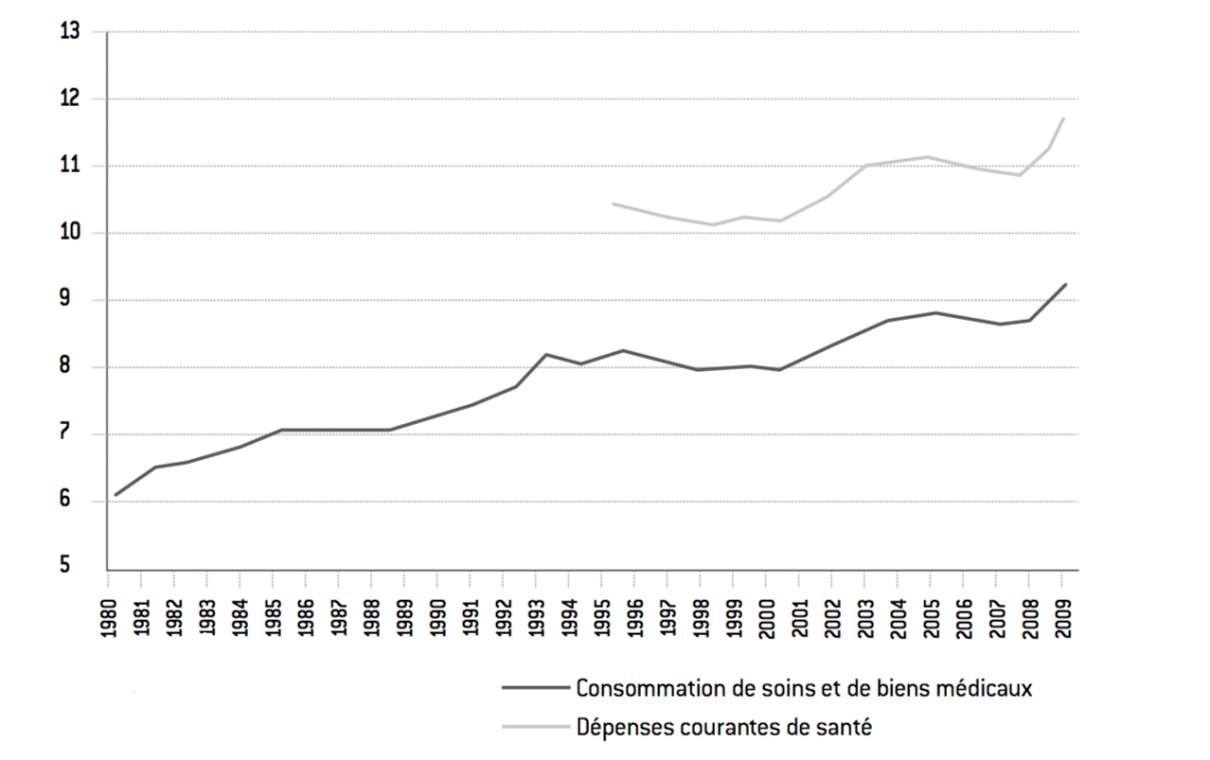
Figure 2 : Consommation de soins et dépenses de santé (en % du PIB) *
Copyright :
* La consommation inclut les achats de soins et de médicaments. La dépense courante inclut les soins aux personnes âgées en établissements, les indemnités journalières, les dépenses de prévention, les subventions au système de soins, la recherche, la formation et les coûts de gestion du système de santé.
Source :
Dress.
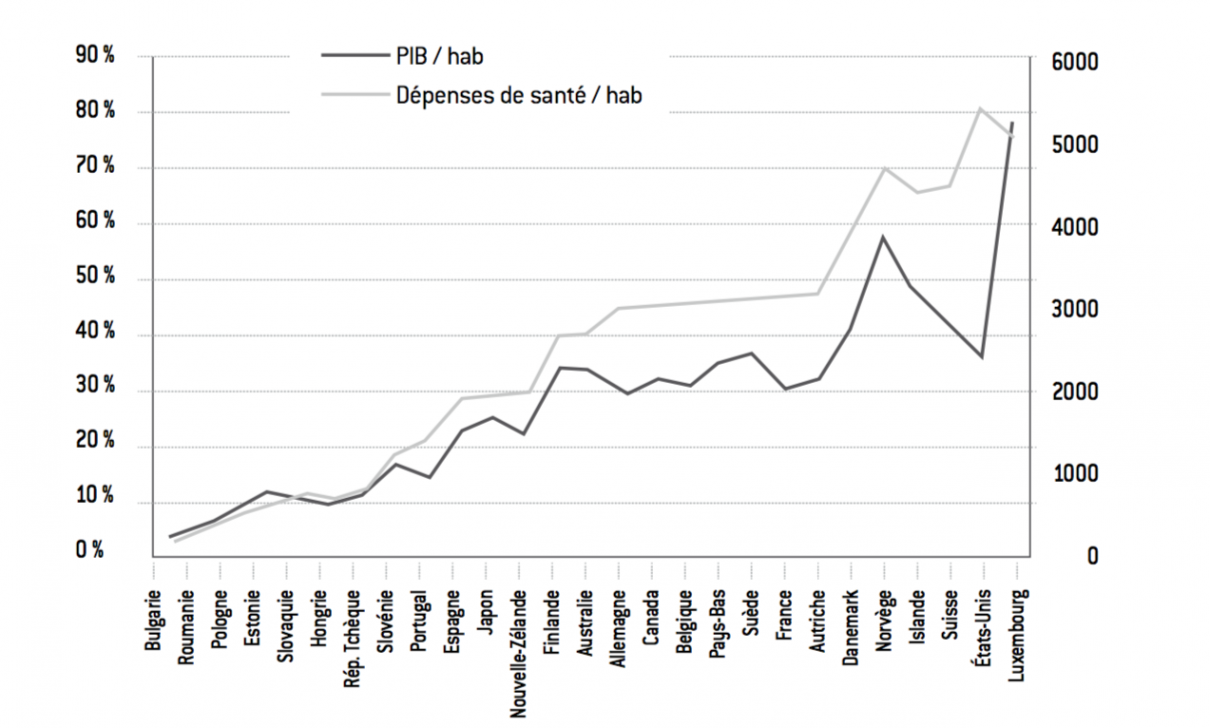
Figure 3 : PIB par habitant et dépenses de santé par habitant (en euros)
Source :
OCDE, calculs Asterès.
Les prix
En France, comme dans un certain nombre de pays développés, le prix de la santé payé par les ménages est plus bas que le prix qui s’établirait sur un marché libre. D’une part, les prix des médicaments sont encadrés ; d’autre part, les remboursements pris en charge par l’assurance maladie incluent une composante redistributive, qui diminue le coût de la santé pour un certain nombre de ménages. Par conséquent, la consommation de santé est plus importante qu’elle ne le serait sur un marché où les prix seraient librement fixés par la confrontation de l’offre et de la demande.
Efficience versus rationnement
Que conclure de l’analyse rapide de ces trois facteurs ? Que l’augmentation rapide de la demande de soins, à un âge donné, est une évolution naturelle, liée à l’évolution des préférences et des revenus. De ce point de vue et à ce stade de l’analyse, il n’y a pas de raison de la contrarier, d’autant plus qu’il existe bien un lien entre dépenses de santé et espérance de vie, particulièrement évident depuis le XXe siècle. Auparavant, l’augmentation de l’espérance de vie était essentiellement liée à la croissance du PIB et des revenus (via l’augmentation du nombre de calories consommées). Depuis, la médecine (curative mais aussi préventive) a en quelque sorte pris le relais de la croissance économique et de la simple amélioration des conditions de vie (dans les pays riches, nous consommons même en réalité trop de calories quotidiennement eu égard à notre état de santé). En témoigne notamment, à partir de l’après-guerre, la très forte baisse de la mortalité due à des maladies infectieuses (quasiment nulle désormais) ou à des pathologies respiratoires.
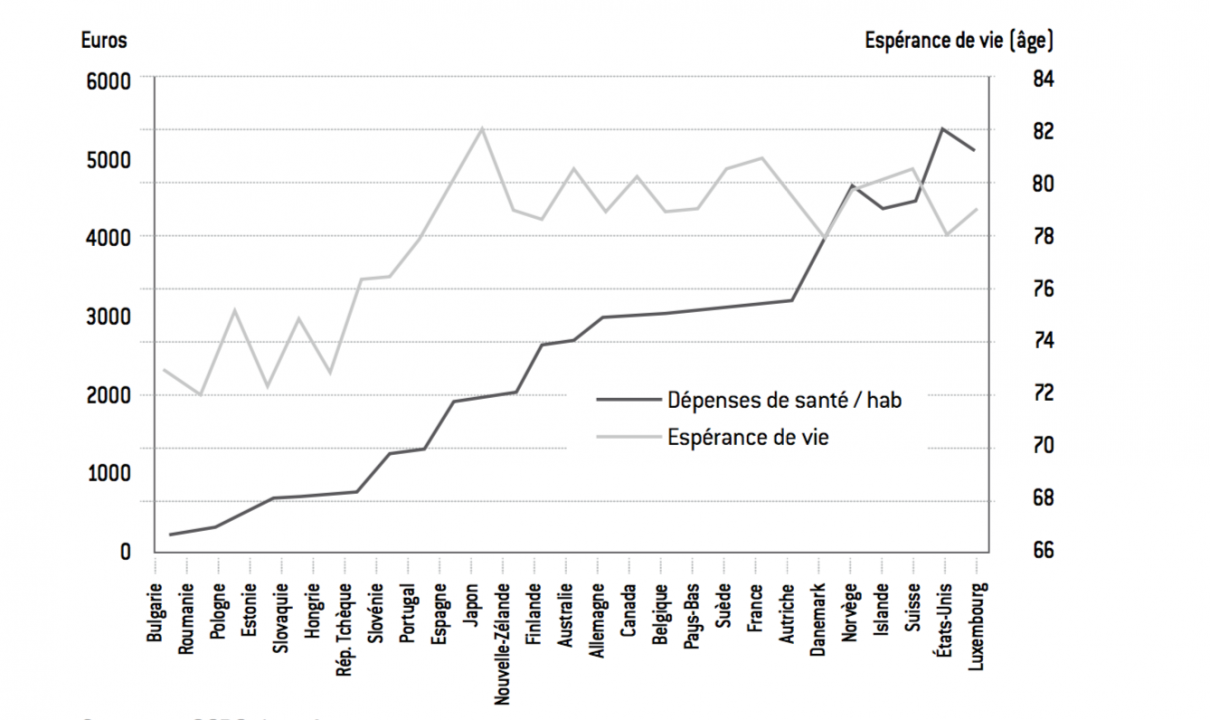
En même temps, le lien positif entre dépenses de santé et espérance de vie pourrait bien ne pas être stable dans le temps. Ainsi le graphique suivant semble montrer que la dépense de santé par habitant a un effet largement positif sur l’espérance de vie jusqu’à un niveau de l’ordre de 2.000 euros par an. Ensuite, l’effet positif n’apparaît plus, comme s’il existait une sorte de seuil de saturation. L’efficacité marginale de la dépense de santé semble décroître, ce qui suggère que, si certains nouveaux traitements sont de plus en plus efficaces, d’autres ne le sont pas. C’est pour cette raison que nos réflexions doivent davantage porter sur l’efficience des dépenses de santé plutôt que sur leur montant. Par exemple, le prix relativement faible du coût de la santé pour les Français (en tout cas plus faible que sur un marché libre) suggère une consommation effective de soins peut-être un peu plus forte que son niveau optimal, ce qui pourrait se traduire, toutes choses égales par ailleurs, par des gaspillages et une surconsommation en « volumes » qui milite sans doute pour que l’on injecte davantage de responsabilité dans les comportements de consommation de soins (en tout cas ceux qui concernent des maladies bénignes, nous y reviendrons).
Figure 4 : Dépenses de santé par habitant (en euros) et espérance de vie à la naissance
Source :
OCDE, Asterès.
Mais il faut également tenir compte de deux effets globaux exogènes qui augmentent structurellement le coût de la santé.
L’augmentation de l’âge moyen de la population
Dans les pays membres de l’Organisation de coopération et de développement économique (OCDE), pas loin de 30% de la population sera âgée de plus de 65 ans en 2050, contre environ 17% aujourd’hui. Or les dépenses de santé suivent une progression non linéaire avec l’âge. Elles augmentant entre 0 et 20 ans, décroissent ensuite légèrement jusqu’à 30 ans, remontent très légèrement entre 30 et 40 ans et progressent ensuite à un rythme nettement plus soutenu.
Sur la problématique de l’origine des dépenses de santé, voir Brigitte Dormont, Les Dépenses de santé. Une augmentation salutaire ?, Paris, Éditions Rue d’Ulm,
L’augmentation du coût de traitement
C’est ce facteur qui contribue le plus à l’augmentation des dépenses, en réalité (et ce point est mal connu) beaucoup plus que le vieillissement de la population, toutes choses égales par ailleurs. D’ailleurs, les dépenses de santé par an augmentent structurellement pour toutes les tranches d’âge. Entre 1992 et 2000, par exemple, les dépenses par tranches d’âge ont crû de plus de 50%, ce qui génère un effet macroéconomique beaucoup plus important que le facteur démographique7. Autrement dit, c’est beaucoup moins le vieillissement de la population qui pèse sur l’assurance maladie que les progrès technologiques dont chacun voudrait bien bénéficier. Ce point est essentiel pour la suite du développement, dans la mesure où, s’il n’est pas possible de contrôler le vieillissement de la population, il est possible de déterminer quels types de techniques peuvent être remboursés par l’assurance maladie ou, plus exactement, pour quels types de pathologies l’utilisation des techniques les plus coûteuses doit être mutualisée.
Ce sont ces facteurs qui conduisent à penser que les dépenses totales de santé pourraient représenter jusqu’à 15%, voire 20% du PIB en 2050 dans les pays développés. Et, en réalité, personne ne pense sérieusement que ces montants puissent être intégralement financés (ni même quasi intégralement) par de l’argent public.
Ces remarques ne signifient pas forcément qu’il faille réduire ni même rationner les dépenses de santé. Elles suggèrent en revanche qu’il est nécessaire de réfléchir à leur efficience, c’est-à-dire à leur capacité à générer des effets positifs sur la santé de nos concitoyens sous contrainte de coût. Rappelons-le encore une fois : l’efficacité marginale de la dépense de santé décroît, ce qui suggère que les financements publics doivent se concentrer sur les traitements les plus efficaces.
L’exemple de la dépense hospitalière
Les soins hospitaliers représentent 78% de la consommation totale de soins et biens médicaux. De prime abord, une approche en terme de rationnement suggérerait un recul des dépenses sur ce poste en priorité, puisque c’est là que se concentre une grosse partie des dépenses.
Pourtant, le problème est plus complexe qu’il y paraît, car les facteurs qui tirent à la hausse les dépenses de santé, et en particulier la dépense hospitalière, sont déterminants.
Ibid.
Le vieillissement de la population
Nous l’avons évoqué, la dépense de santé augmente fortement avec l’âge. Des études précises ont montré que la proximité du décès, plus que l’âge en tant que tel, tire les dépenses de santé. En outre, nous avons vu que la dépense de santé a tendance à augmenter à tous les âges. Finalement, le facteur démographique est relativement mineur dans la montée des dépenses hospitalières8.
David Cutler et Mark McClellan, « Is technological change in medicine worth it? », in Health Affairs, vol. 20, n°5, septembre 2001, p. 11-29.
L’augmentation du coût des traitements
En réalité, c’est le coût des traitements qui explique l’essentiel de la hausse des dépenses hospitalières. Dans nombre de domaines (chirurgie cardiaque, cancers, chirurgie de l’œil, orthopédie…), des traitements très coûteux, qui semblent avoir prouvé leur efficacité, se sont diffusés ces dernières années. C’est le cas des angioplasties, des opérations de la cataracte ou des poses de prothèses de la hanche (l’efficacité des chimiothérapies est plus discutée, dans la mesure où leur impact sur la durée de vie des malades est positif mais parfois considéré comme encore insuffisant). Un tel raisonnement peut également être tenu à propos des appareils médicaux. Par exemple, entre 2001 et 2008, le nombre d’appareils IRM à l’hôpital est passé de 2,3 pour 1 million d’habitants à 6,1 (et encore, il est moins élevé qu’en Suisse, en Italie, en Belgique, en Espagne, en Allemagne et qu’au Japon, notamment). La dépense de santé est ainsi tirée par le coût « unitaire » des traitements et, plus significativement, par sa « diffusion » (le nombre de personnes qui en bénéficient)9.
Ainsi, d’après le rapport annuel 2009 de l’Institut national du cancer (INCa), la chimiothérapie intraveineuse dans le traitement des cancers représente plus de 2,5 milliards d’euros. L’hospitalisation pour chimiothérapie a coûté 1,5 milliard d’euros en 2008. Il faut ajouter à cela le coût des molécules anticancéreuses innovantes remboursées, soit, en 2008, plus de 970 millions d’euros. Le coût annuel de ces médicaments a augmenté de 15% entre 2007 et 2008.
Certes, l’hôpital pourrait, et d’ailleurs devra, contenir la progression de sa dépense, en améliorant l’efficience de l’utilisation de ces nouvelles technologies, notamment en développant davantage la chirurgie ambulatoire et, plus globalement, en se réorganisant profondément. Mais penser, en revanche, que l’on puisse réduire massivement les coûts hospitaliers en fixant au préalable des objectifs de dépense est sans doute une chimère.
Déficit de l’assurance maladie : dépenses ou recettes ?
Les soins de ville incluent les honoraires des professionnels de santé libéraux, les prestations en espèces (indemnités journalières) et les dépenses ambulatoires de médicaments et dispositifs médicaux, ainsi que les transports.
La Sécurité sociale prend en charge en France un peu plus de 75% de la consommation de soins et biens médicaux. Cette part est relativement stable dans le temps, la prise en charge publique ne reculant qu’extrêmement lentement. Le reste est essentiellement pris en charge par les organismes complémentaires et les ménages eux-mêmes. L’assurance maladie rembourse essentiellement des soins de ville (46% des financements de l’assurance maladie) et des soins d’accueil en établissements de santé (45% des financements)10. Elle est essentiellement financée par l’impôt et les cotisations sociales.
Figure 5 : Solde des branches du régime général (en millions d’euros)
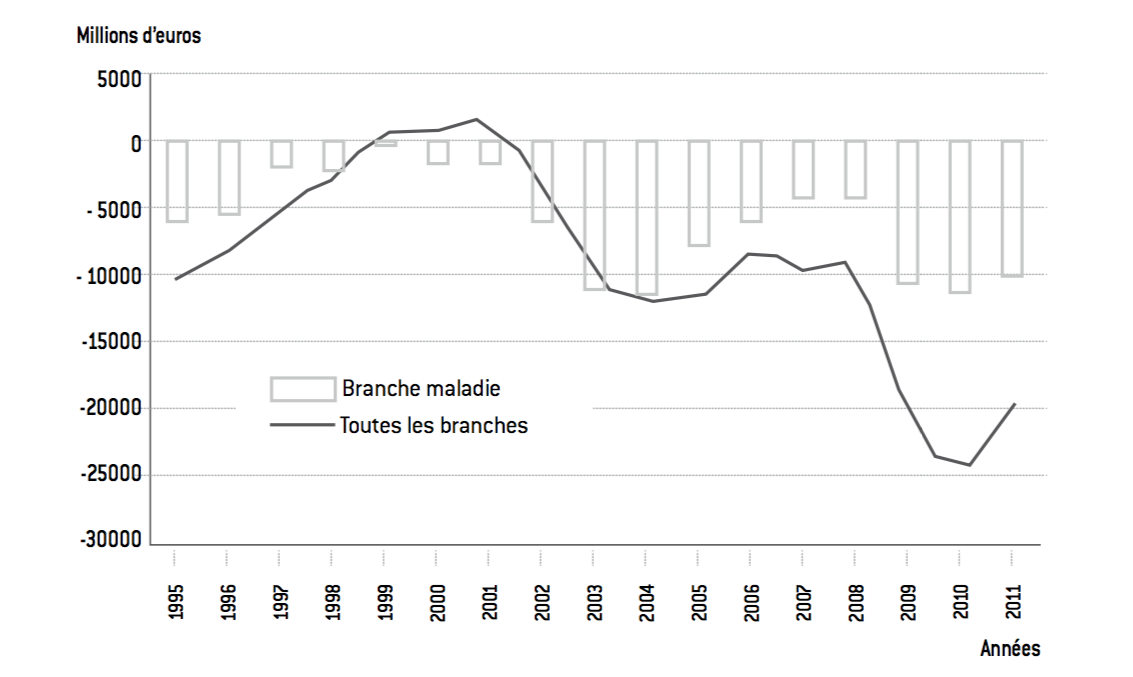
Source :
OCDE, Asterès.
Nicolas Bouzou, Le Chagrin des classes moyennes, Paris, JC Lattès, 2011.
Ce déficit est très largement structurel dans la mesure où les fluctuations économiques sont incapables de le résorber, même temporairement. Même à la toute fin des années 1990 et en 2000, lorsque la croissance économique et les créations d’emplois ont été soutenues, le déficit du régime général ne s’est jamais mué en excédent ; autrement dit, l’augmentation des recettes n’a jamais été suffisante pour compenser la hausse des dépenses.
Dans ces conditions, la tentation est grande de pointer du doigt des prélèvements obligatoires – en particulier cotisations sociales et Contribution sociale généralisée (CSG) – insuffisants eu égard aux besoins structurels de l’assurance maladie. Poser cette hypothèse est légitime, mais jouer exclusivement sur les prélèvements obligatoires apparaît compliqué à mettre en œuvre et sans doute peu efficace pour plusieurs raisons :
- augmenter les cotisations maladies qui reposent sur les salaires reviendrait à augmenter le coût global du travail, c’est-à-dire à élever le taux de chômage structurel. Or ce taux de chômage est, en France, déjà élevé. En outre, les économies réalisées par l’assurance maladie seraient compensées par l’indemnisation des nouveaux demandeurs d’emplois ;
- augmenter la CSG semble constituer une piste plus solide, dans la mesure où il est économiquement moins nocif de taxer une large base fiscale composée de revenus, plutôt que de la masse salariale. Nous pensons néanmoins que la CSG, reconnue par tous comme un « bon » impôt (base très large, taux modérés, peu d’exemptions, bonne acceptabilité auprès de l’opinion publique) doit être manipulée le moins possible pour ne pas perdre ses caractéristiques positives (l’équilibre actuel est sans doute fragile). En outre, l’alourdissement de la fiscalité en France se heurte à un taux de prélèvements obligatoires déjà très élevé (environ 45% du PIB) qui rend toute augmentation supplémentaire difficilement acceptable par l’opinion publique (en partie par les classes moyennes sur lesquelles reposent les alourdissements de fiscalité)11.
C’est pourquoi la hausse des recettes ne peut constituer une unique solution durable au problème du déficit chronique de l’assurance maladie. Un effort au moins aussi important, sinon plus, doit être engagé sur la régulation de la dépense.
Trois propositions pour réduire le déficit de l’assurance maladie
Nous venons de voir qu’en matière de dépense de santé le rationnement constitue une impasse. Le rationnement est un concept d’ailleurs peu opératoire, dans la mesure où il suppose de connaître le « bon » niveau des dépenses de santé pour un pays tout entier. Songerait-on à poser cette question pour la consommation alimentaire, les achats de voitures et de lave-linges ? Seule l’efficience est efficace. Pourtant, c’est bien le rationnement qui a inspiré la quasi-totalité des mesures qui ont été adoptées par les différents gouvernements ces dernières années pour lutter contre le déficit de l’assurance maladie. En particulier, la logique de l’Objectif national des dépenses d’assurance maladie (le fameux Ondam), voté chaque année par le Parlement mais presque jamais respecté, est bien celle-ci.
En outre, les plans passés ont augmenté le prix des soins pour le patient de façon opaque en généralisant les forfaits et la pratique du déremboursement. Ces pratiques, qui visent en théorie à rapprocher les intérêts des patients de ceux de l’assurance maladie, se sont multipliées au cours de la dernière décennie :
- depuis le 1er janvier 2005, une participation forfaitaire de 1 euro est demandée aux assurés de plus de 18 ans (limitée à 4 euros par jour pour un même professionnel de santé et à 50 euros par an et par personne) ;
- depuis le 1er septembre 2006, un forfait de 18 euros s’applique pour les actes médicaux d’un montant supérieur ou égal à 91 euros (sauf pour les personnes qui bénéficient d’une prise en charge à 100%) ;
- depuis le 1er janvier 2008, une franchise médicale de 50 centimes d’euros est instituée sur le remboursement de chaque boîte de médicaments, de chaque acte paramédical, et de 2 euros pour chaque transport sanitaire (limitée à 50 euros par an et par personne).
Ajoutons que, selon nombre de praticiens, la montée des déremboursements de médicaments génère un effet pervers inflationniste dans la mesure où certains médecins, pour conserver de bonnes relations avec leurs patients, prescrivent les médicaments les mieux remboursés, bien souvent les plus chers.
Aujourd’hui, l’échec de ces plans est patent. C’est donc notre logiciel intellectuel qu’il faut revoir, en abandonnant la logique du rationnement, et en fixant trois directions claires :
- l’efficience des dépenses de santé (c’est-à-dire la concentration de la dépense publique sur ce qui présente un rendement nettement positif en matière de santé) ;
- la modification du financement, pour « sanctuariser » les soins les plus coûteux et pour diminuer ceux qui portent sur des maladies bénignes et dont l’efficacité n’est pas prouvée ;
- la responsabilisation du corps médical, notamment des médecins généralistes, véritables « portes d’entrée » de notre système de soins.
Nos propositions, cohérentes, sont aussi volontairement générales, dans la mesure où une réforme durable de notre système de santé doit laisser une large part à la négociation, le gouvernement devant fixer un certain nombre d’objectifs parfaitement compatibles.
Sanctuariser les affections de longue durée (ALD), assurer les « petits maux »
Les mesures prises ces dernières années pour réduire le déficit de l’assurance maladie ont plus été inspirées par une logique de rationnement que par une logique de responsabilisation. Or, si l’on veut agir dans la durée, il s’agit bien de redonner de la rationalité économique aux comportements de consommation de soins et de médicaments, ce qui nécessite de mener une grande réflexion sur ce qui relève de la solidarité et sur ce qui relève de l’assurance. Bien entendu, un débat aussi structurant, qui touche à la vie quotidienne de chaque Français, doit être réalisé non pas seulement entre experts, mais en y associant les partenaires sociaux et les associations de consommateurs, et en fixant un objectif clair : le financement de la solidarité doit désormais reposer sur l’impôt et le reste doit revenir dans le giron de l’assurance. L’idée d’une « assurance maladie globale » financée par les salaires était pertinente pendant les Trente Glorieuses, à un moment où l’État était peu endetté, où le chômage était quasiment inexistant, où la masse salariale progressait rapidement et où le coût des traitements était globalement modéré. Plus aucune de ces conditions n’est respectée aujourd’hui.
A priori, il semble que la ligne de partage se situe globalement entre les ALD (cancers, sida, diabètes, Alzheimer…) et les autres maladies. Les ALD représentent 60% des dépenses de l’assurance maladie et ne peuvent pas, dans l’immense majorité des cas, être payées par les individus eux-mêmes. En outre, notre « contrat social » considère que la collectivité doit pouvoir prendre en charge le financement de ce type de soins. C’est pourquoi il faut sanctuariser le financement de ces ALD, en acceptant le fait qu’il repose sur la solidarité nationale (CSG ou TVA, ces points peuvent être discutés). En contrepartie, les charges sociales seront diminuées, ce qui permettra d’alléger, toutes choses égales par ailleurs, le coût du travail et de contribuer à la diminution du taux de chômage structurel. Cette fiscalisation des ALD constitue également un moyen de réduire les équités intergénérationnelles. Le transfert des cotisations sociales vers la fiscalité opère en effet un transfert de prélèvements obligatoires des actifs vers les retraités (or la prévalence des ALD augmente avec l’âge).
En revanche, il faut accepter le fait que les maladies bénignes (les « maux d’hiver », par exemple, la petite traumatologie…) relèvent de l’assurance, laquelle peut être publique (l’assurance maladie) ou privée. Entrer dans une logique assurantielle permettrait en particulier d’appliquer au secteur de la santé les mécanismes d’incitation classiques en économie assurantielle (par exemple, faire payer des primes supérieures aux personnes qui pratiquent des sports à risque, comme le ski ou l’équitation). Ajoutons que, pour ces petits soins, une logique de solidarité subsiste avec la Couverture maladie universelle (CMU), qui permet l’accès aux remboursements pour les personnes non couvertes par un régime obligatoire d’assurance maladie et qui bénéficie à plus de 4 millions de personnes.
Finalement, il s’agirait :
- de réduire le financement public sur les maladies bénignes ;
- de renforcer l’efficience de la dépense sur les ALD et de considérer la prise en charge des ALD comme faisant partie de la solidarité nationale en l’asseyant sur une base fiscale à la fois large et relativement peu mobile.
Renforcer la prévention et instaurer une taxe nutritionnelle
Mieux vaut prévenir que guérir
Le passage du financement des ALD d’une logique d’assurance à une logique de solidarité présuppose un effort accru en matière de prévention. En effet, un système d’assurance traditionnel fait payer davantage à ceux qui présentent un risque élevé. Dans une logique de solidarité, en revanche, il n’est pas possible de faire payer davantage à ceux qui prennent le plus de risques, par exemple en fumant ou en consommant de l’alcool de façon excessive. En conséquence, il faut mettre en place une politique publique de « découragement » des comportements à risque.
Figure 6 : Évolution des dépenses de prévention

Source :
Insee.
Figure 7 : Dépenses de prévention individuelle en 2010
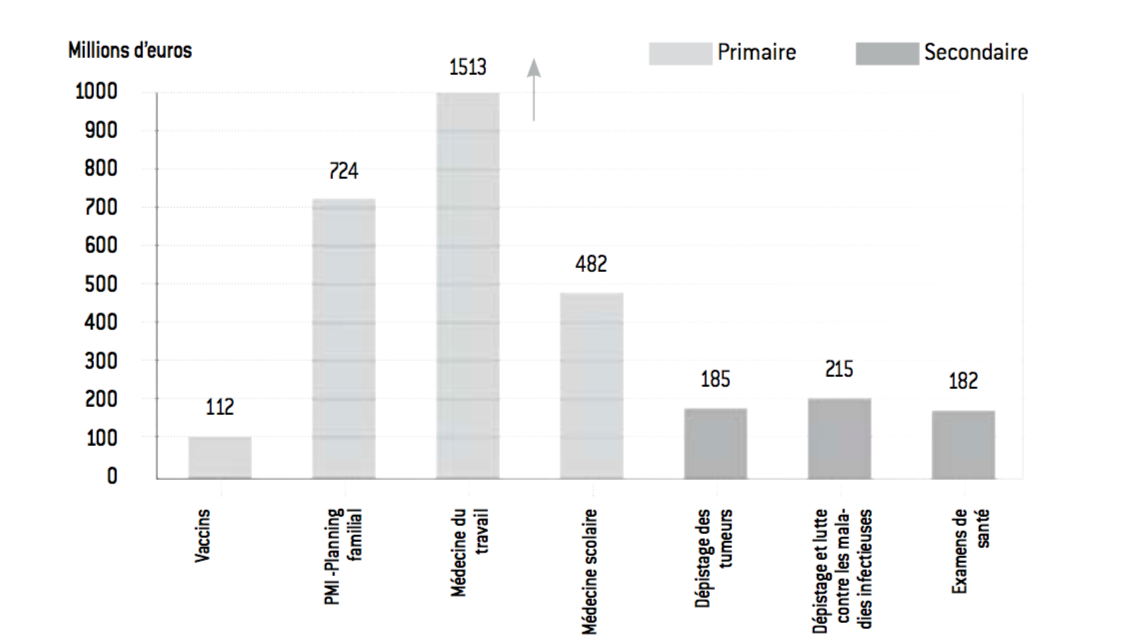
Source :
Insee.
« Faire le choix de la santé », réunion ministérielle de l’OCDE sur la Santé, 7-8 octobre 2010.
Aujourd’hui, en dépit d’efforts conséquents, la France mène une politique de prévention relativement minimaliste. La prévention représente, selon les années, entre 2,5 et 3% des dépenses de santé. En outre, en dehors de l’année 2009, cette part n’augmente pas en tendance. La santé française reste en quasi-totalité curative.
Pourtant, une politique de prévention bien conçue peut avoir un impact puissant en matière de santé publique. L’OCDE rappelle ainsi que les personnes qui font un peu de sport, ne fument pas et boivent de l’alcool raisonnablement présentent un risque de décès prématuré lié à une maladie de type cardio-vasculaire ou cancer d’environ 25% inférieur par rapport à une personne qui ne respecte aucune de ces règles d’hygiène de vie. Dans les pays de l’OCDE, le tabac est responsable de la majorité des cancers du poumon et des maladies respiratoires chroniques, et de plus de 20% des maladies cardio-vasculaires. Et le lien entre surpoids et maladies chroniques est désormais très bien établi12.
Le cas de la France, où donc la prévention occupe une faible place, n’est pourtant pas isolé. Assez peu de pays mènent ce type de politique dans la mesure où les résultats attendus se font sentir à long terme, voire à très long terme, c’est-à-dire bien plus loin que l’horizon électoral des hommes politiques. C’est pourquoi il faut faire comprendre aux opinions publiques (et donc aux électeurs qui, eux, peuvent avoir une vision à moyen et à long terme) que le manque de prévention peut constituer une véritable bombe à retardement financière qui pourrait mettre en péril, à terme, l’existence même de l’assurance maladie. On sait bien que l’épidémie d’obésité observée dans la plupart des pays de l’OCDE va, à l’horizon de quelques décennies, entraîner une explosion des dépenses de santé, lorsque cette obésité se matérialisera en maladies de longue durée (y compris en France où elle augmente rapidement, même si l’obésité reste plus contenue qu’ailleurs).
Deux grands types de politiques de prévention sont possibles.
Les politiques d’information auprès du public
Ces politiques concernent généralement la consommation de tabac, d’alcool, ou la consommation alimentaire – le fameux « Manger Bouger » de l’Institut national de prévention et d’éducation pour la santé (Inpes), par exemple. Ces campagnes ne sont pas totalement inutiles, mais elles se sont multipliées ces dernières années, au risque de brouiller leur message voire de générer des effets en retour, surtout quand elles sont maximalistes. Les pouvoirs publics français ont sans doute échoué sur cet écueil ces dernières années. En particulier, la campagne orchestrée par la direction générale de la Santé sur l’augmentation du risque de cancer à partir de la seule consommation d’un verre de vin quotidien a été globalement mal reçue par l’opinion publique et a sans doute, du coup, diminué la crédibilité globale conférée aux communications portant sur le lien entre consommation d’alcool et santé. Les politiques d’information vont parfois plus loin et peuvent même inciter au dépistage. Nous voyons là encore de nombreuses campagnes en France qui pourraient donner à l’opinion publique le sentiment que, si tout doit être dépisté, autant ne pas se faire dépister du tout. En outre, les dépistages systématiques donnent visiblement lieu à d’importants surdiagnostics (par exemple dans le cas du cancer du sein) qui débouchent sur des traitements très coûteux et pas forcément nécessaires (et potentiellement nocifs pour la santé).
Ibid.
Les politiques d’incitation fiscale
Ces politiques ont pour but de changer les prix relatifs afin de modifier les comportements de consommation dans le sens souhaité par la puissance publique. Ces politiques concernent généralement la protection de l’environnement (fiscalité écologique) et la santé publique (taxes sur les cigarettes, taxes nutritionnelles…). Elles sont efficaces, les comportements de consommation étant généralement très élastiques aux prix relatifs. Elles présentent l’avantage d’avoir un impact fort en faisant l’économie de politiques de communication aux effets incertains. En revanche, elles exigent un effort de pédagogie important auprès de l’opinion publique, qui peut les percevoir comme des politiques « anti-pouvoir d’achat ». D’après l’OCDE, ce sont les plus efficaces en matière de santé publique (mesurée, par exemple, par l’espérance de vie moyenne à la naissance). En outre, le coût de leur mise en place est nettement inférieur aux économies qu’elles permettent de réaliser, ce qui n’est pas toujours le cas (ou dans de faibles proportions) des campagnes d’information13.
Certes, à la fin du mois d’août 2011, le Premier ministre a annoncé la création d’une « taxe soda ». Néanmoins, cet impôt est destiné à augmenter le niveau des recettes fiscales et ne se présente pas comme une mesure de santé publique. D’ailleurs, les boissons light sont aussi pénalisées.
Un débat pourrait s’ouvrir sur la nécessité de préférer des quotas (quotas de sucre, par exemple, ou de sel) à une Les quotas constitueraient une solution plus simple. En revanche, ils ne permettraient pas de faire bénéficier les aliments du type fruits et légumes d’un « bonus». En outre, ils présenteraient un caractère plus « liberticide» qu’une taxe incitative. De même, le gouvernement français a déjà mis en place des chartes d’engagement avec certaines filières, tels les boulangers. Ces politiques sont pertinentes, mais pas assez globales.
Une taxe nutritionnelle pour la France
Il nous semble, à ce titre, que l’instauration d’une « taxe nutritionnelle » constituerait en France un outil d’incitation puissant et finalement relativement indolore.
Aujourd’hui, la fiscalité française ne distingue quasiment pas les aliments en fonction de leur caractère plus ou moins nocif pour la santé14. Ce système est défendable dans un pays où l’État est peu endetté et où la fiscalité est en capacité d’absorber des dépenses de santé en forte croissance. Ce n’est clairement pas le cas de la France, où la TVA à taux réduit s’applique à tous les produits alimentaires, sauf le caviar, les confiseries, les graisses végétales et les margarines (mais pas le beurre), l’alcool et les produits contenant de l’alcool.
Pourtant, l’idée d’une taxe nutritionnelle revient régulièrement sur le devant de la scène. Encore en 2008, un rapport parlementaire de la députée Valérie Boyer sur la prévention de l’obésité l’a évoquée. Ce rapport reprenait les préconisations de l’Inspection générale des finances (IGF) et de l’Inspection générale des affaires sociales (Igas) sur une taxation différenciée. Il ajoutait à la surtaxation des produits trop gras, trop sucrés ou trop salés l’idée d’une réduction du taux de TVA sur les fruits et légumes (sous réserve d’une modification du droit communautaire en ce sens, car pour l’heure ce dernier empêche de faire passer le taux réduit sous la barre des 5%). Ces propositions avaient à l’époque été refusées pour (officiellement) éviter de pénaliser financièrement les ménages, particulièrement les plus défavorisés. Évidemment, cet argument ne tient pas dans la mesure où une fiscalité incitative n’a pas pour but d’augmenter le niveau des prélèvements obligatoires mais d’entraîner des modifications de comportements de consommation qui laissent le taux de prélèvements obligatoires constant. À partir du moment où il existe des substituts à des aliments nocifs pour la santé (et il en existe, évidemment), le pouvoir d’achat n’est pas affecté dès lors que le mode de consommation change.
En théorie, une telle taxe peut porter :
- sur les aliments nocifs (c’est le cas au Royaume-Uni) ;
- sur les ingrédients nocifs ;
- sur le contenu des aliments en ingrédients nocifs.
Nous ne proposons pas ici de taxer les aliments nocifs. En effet, ces taxes ne peuvent avoir un effet vertueux que sur la consommation et n’incitent pas les industriels à adapter leurs recettes aux exigences de santé publique dans la mesure où les produits ne sont pas taxés en fonction de leur contenu mais de leur définition même : sont taxées toutes les glaces, toutes les boissons, toutes les chips emballées… Or il nous semble que l’instauration d’une fiscalité nutritionnelle devrait se réaliser de façon coordonnée entre le ministère de la Santé et le ministère de l’Agriculture et de l’Alimentation, car il s’agit tout à la fois :
- d’inciter les consommateurs à acheter des produits moins nocifs pour la santé, afin de diminuer l’incidence de certaines affections de longue durée ;
- d’inciter l’industrie agro-alimentaire française à monter en gamme, afin notamment de conforter ses positions d’excellence et son image de marque, en particulier sur les marchés internationaux.
Une taxe sur les aliments nocifs aurait des conséquences plutôt négatives sur l’industrie agro-alimentaire française dans la mesure où les entreprises sont relativement spécialisées. Les fabricants de glaces ou de chips ne pourraient pas compenser le manque à gagner par des ventes de produits plus sains, qu’ils ne fabriquent pas. Ce type de taxe ne créerait pas d’avantage concurrentiel à l’export : la fabrication des produits taxés diminuerait tout simplement. Il n’y aurait pas d’effet d’apprentissage de pratiques plus saines qui pourraient ensuite devenir un avantage sur d’autres marchés.
En revanche, une taxe sur les ingrédients nocifs (huile de palme, graisse hydrogénée, sirop de glucose…) serait beaucoup plus vertueuse. Mais les taxes de ce type posent un problème : elles n’ont de conséquence que sur les produits fabriqués dans le pays. Elles pénalisent donc les produits nationaux par rapport aux produits étrangers et ne remplissent pas tout à fait leurs objectifs en matière de santé.
C’est pourquoi nous proposons de taxer les produits élaborés sur la base de leur contenu en ingrédients nocifs ou sur leur taux de graisse, sel ou sucre. Cela suppose :
- un consensus médical sur la nocivité des ingrédients et sur les seuils (consensus à peu près acquis pour l’essentiel) ;
- un contrôle de la composition des produits.
Idéalement, les produits biologiques devraient bénéficier d’un bonus, sous forme d’une TVA à taux « super réduit » (sous condition de neutralité pour les finances publiques). Il y a là un point à négocier avec nos partenaires européens.
Une première étape pourrait consister en un étiquetage des produits alertant sur le contenu en ingrédients nocifs, afin de sensibiliser les consommateurs, de modifier leurs habitudes et de rendre ainsi la taxation plus acceptable et moins pénalisante pour les industriels. L’Agence française de sécurité sanitaire des aliments (Afssa) a déjà établi des recommandations pour ramener la part d’acides gras trans à 1 g pour 100 g de produit commercialisé et préconise leur étiquetage systématique.
Une taxation de ce type représenterait une réelle incitation à produire des aliments plus sains. Elle pourrait contribuer à renforcer la compétitivité des produits français, surtout si elle était d’abord expérimentée en France puis ensuite généralisée à l’Europe. Les industriels français s’adapteraient alors plus tôt et en tireraient bénéfice15.
Approfondir le débat sur la rémunération des médecins généralistes
L’économie est en grande partie affaire d’incitations, et les incitations sont très largement liées aux modes de rémunération adoptés. C’est pourquoi une réflexion beaucoup plus économique que politique devrait être menée sur le mode de rémunération des médecins généralistes. Pourquoi eux ? Parce que, en bonne logique, ils constituent en règle générale (sauf urgence absolue) la porte d’entrée dans le système de soins. Bien sûr, des propositions ont déjà été formulées16, mais elles sont restées quasiment lettre morte, sans doute parce que l’accent n’a pas été suffisamment mis sur le rôle déterminant des modes de rémunération.
Pour synthétiser, il existe trois modes de rémunération possibles :
- la rémunération à l’acte (pratique en cours notamment en Allemagne, en France et aux États-Unis). Il s’agit de rémunérer chaque acte médical à hauteur d’un montant prédéfini. Elle est pratiquée aujourd’hui sur le territoire français avec une spécificité : tous les actes (quel que soit leur degré de technicité) sont rémunérés de la même manière ;
- la capitation (pratique en cours au Royaume-Uni ou en Suisse). Il s’agit de rémunérer non plus au nombre d’actes mais au nombre de patients. Dans ce schéma, les individus choisissent leur médecin, lequel perçoit une rémunération (des pouvoirs publics, de l’assurance ou du patient lui-même) qui dépend du profil du patient (âge, sexe, maladies chroniques…) ;
- le salariat (quasiment absente pour les médecins généralistes). Dans ce cas, la rémunération du médecin est indépendante du nombre de patients, de leur profil, du nombre d’actes, sauf si une partie salariale variable les introduit comme critères de mesure de la performance.
Ces modes de rémunération sont d’autant moins neutres sur les comportements des médecins que la discipline médicale a deux caractéristiques :
- les montants consommés sont très largement remboursés (par l’assurance maladie publique en France) et il existe donc une incitation à surproduire pour le médecin et à surconsommer pour le patient ;
- l’asymétrie d’information entre le patient et le médecin est forte (même si elle tend à diminuer grâce à Internet et à des sites comme doctissimo.fr), ce qui génère pour le médecin une incitation à surproduire.
Le paiement à l’acte accentue ces défauts. En effet, le revenu des médecins dépend directement du nombre d’actes réalisés. Le praticien est donc incité à augmenter le nombre d’actes, au besoin en diminuant la durée des actes (ce point est particulièrement visible dans des régions comme Provence-Alpes-Côte d’Azur où la forte densité de praticiens tire leurs rémunérations vers le bas).
Le système de paiement à l’acte est donc inflationniste, par nature coûteux pour l’assurance maladie et met sur un pied d’égalité actes curatifs et préventifs (alors que la prévention, qui constitue un investissement sur l’avenir, devrait bénéficier d’un « bonus » financier). Finalement, la prédominance du paiement à l’acte constitue une difficulté dans un domaine où l’on veut augmenter l’efficience de la dépense de santé globale en préservant les dépenses liées aux ALD, mais en diminuant les dépenses les moins utiles (dans le système actuel, un médecin généraliste n’est pas plus incité à passer du temps avec un patient fragile qu’avec un cadre supérieur quarantenaire souffrant d’une gastro-entérite).
Il faut noter en outre que ce système de paiement provoque une réaction en chaîne qui affecte toute l’organisation de la profession. Car l’inflation de la médecine généraliste conduit les pouvoirs publics à vouloir rationner la dépense, ce qui se traduit par une rémunération des actes qui, pour les médecins conventionnés, est faible eu égard à leur niveau de responsabilité et d’études, ce qui entraîne, en retour, une faible attractivité du métier pour les jeunes diplômés. Bref, personne n’a vraiment le courage de modifier ce système que les médecins assimilent à la liberté, alors que, in fine, tout le monde y perd (y compris les médecins généralistes, plutôt moins bien payés en France que dans la plupart des pays de l’OCDE).
Bien entendu, les médecins partagent une conscience professionnelle qui leur dicte d’exercer leur métier dans le seul intérêt du patient. Mais, en même temps, s’il y a un seul résultat à retenir de la science économique contemporaine, c’est celui selon lequel les incitations financières (qui incluent, bien sûr, les modes de rémunération) contribuent à façonner les comportements économiques au-delà des garde-fous moraux.
Pour autant, abandonner le paiement à l’acte pour adopter la capitation ou le salariat n’est ni possible ni souhaitable. Ce n’est pas possible dans la mesure où les médecins généralistes ne l’accepteraient pas ; ce n’est pas souhaitable, car il n’existe pas de système parfait. Le salariat, par exemple, suppose des horaires fixes qui dévoient l’idée du médecin de famille prêt à se déplacer tard le soir pour examiner un enfant fiévreux. De son côté, la capitation présente le travers exactement inverse du paiement à l’acte : elle incite à diminuer le nombre d’actes, ce qui peut avoir un impact négatif sur la qualité des soins.
En réalité, il faut sans doute aller vers des systèmes mixtes. C’est d’ailleurs ce qui se fait dans la plupart des pays de l’OCDE. Même la France a commencé à aller dans cette direction. Ainsi, la mise en place du « médecin traitant » introduit la logique de la capitation via la prise en charge globale d’un patient. Une dose de forfaitisation a été introduite pour la rémunération des gardes et des astreintes du médecin traitant. Le 26 juillet 2011, une nouvelle convention médicale a été signée entre les syndicats de médecins et l’assurance maladie. Celle-ci, publiée le 22 septembre 2011 au Journal officiel, prévoit une rémunération à la performance pour les médecins généralistes, en parallèle du paiement à l’acte. Elle sera en vigueur de 2012 à 2016, et relève du volontariat de la part des praticiens. Ce supplément de rémunération, versé par la Sécurité sociale, dépend de vingt-neuf critères poursuivant des objectifs de santé publique. On y compte notamment la réduction des prescriptions d’arrêt de travail et d’antibiotiques, la prescription de médicaments génériques, la réalisation de vaccins, la gestion du dossier médical personnel (DMP), etc. Chaque indicateur permet au médecin traitant de collecter des points, au maximum 1.300. À hauteur de 7 euros par point acquis, les médecins pourront accroître leur revenu jusqu’à 9.120 euros par an.
Évidemment, ce n’est pas à un gouvernement de décider dans le détail comment doit s’établir le mode de rémunération précis des médecins généralistes. En revanche, dans la mesure où le déficit de l’assurance maladie concerne tout le monde et où la santé est un secteur générateur de fortes externalités sur l’ensemble de la population, le gouvernement est légitime pour donner des objectifs, par exemple sur la part de la rémunération des médecins qui doit relever du forfait (en allant, bien sûr, plus loin que la part actuelle), à charge ensuite pour les partenaires sociaux de les mettre en musique. On imagine d’ailleurs que si les ALD étaient financées par l’impôt, les pouvoirs publics auraient intérêt à attribuer aux médecins une rémunération pour les actes de prévention. Et si les maladies bénignes faisaient l’objet d’un financement par l’assurance privée, la tarification à l’acte pour les petits maux qui n’admettent pas vraiment de traitements (tels les rhumes, par exemple) serait peu incitative.
Conclusion
Nous n’avons pas voulu établir un catalogue de mesures. En effet, si l’on veut réguler la dépense de santé pour diminuer structurellement le déficit de l’assurance maladie, il nous semble qu’il faut abandonner les mesures bureaucratiques, comme le rationnement pur et simple, et introduire davantage de prévention et de responsabilité dans le système, le tout avec une grande cohérence intellectuelle. L’objectif est primordial : il s’agit de nous assurer que, dans dix ou vingt ans, tous les Français, quel que soit leur niveau de revenu, pourront bénéficier des soins de haut niveau pour les maladies de longue durée.
Aucune mesure de politique économique n’est jamais parfaite et nombre d’effets pervers apparaissent toujours à l’usage, qu’il convient de corriger. Mais le sens des responsabilités de ceux qui s’intéressent à ces questions appelle à une extraordinaire audace. Il nous faut, dès maintenant, à froid, proposer des mesures fortes. Car si une crise des finances publiques se déclenche, les mesures devront être prises à chaud et, dans l’urgence, elles seront certainement néfastes à moyen et à long terme.













Aucun commentaire.